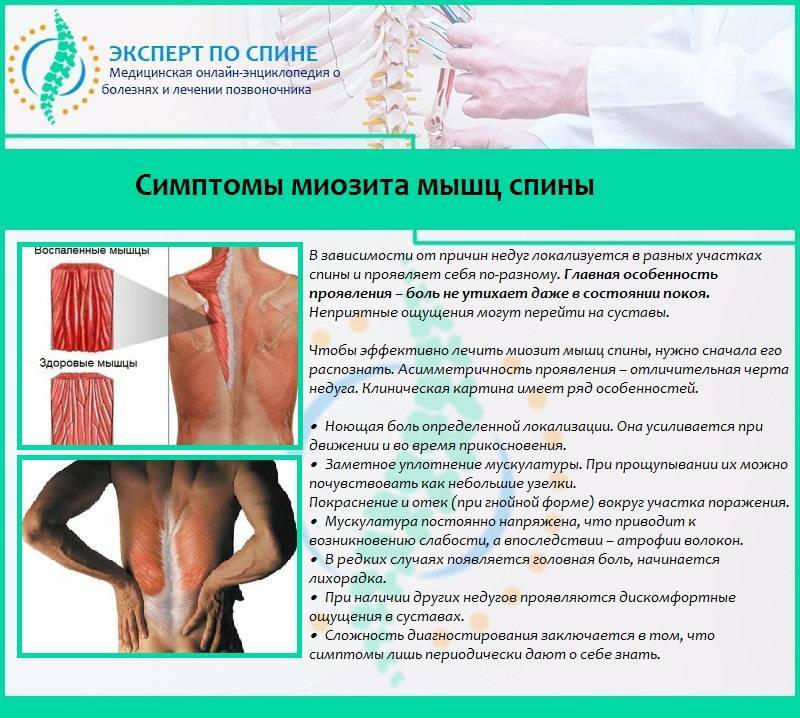
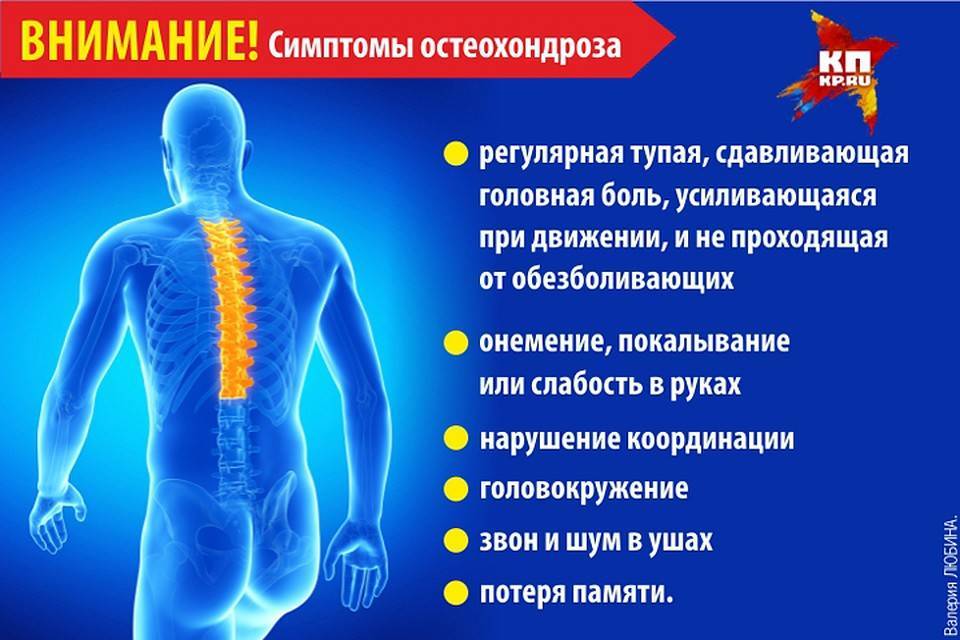
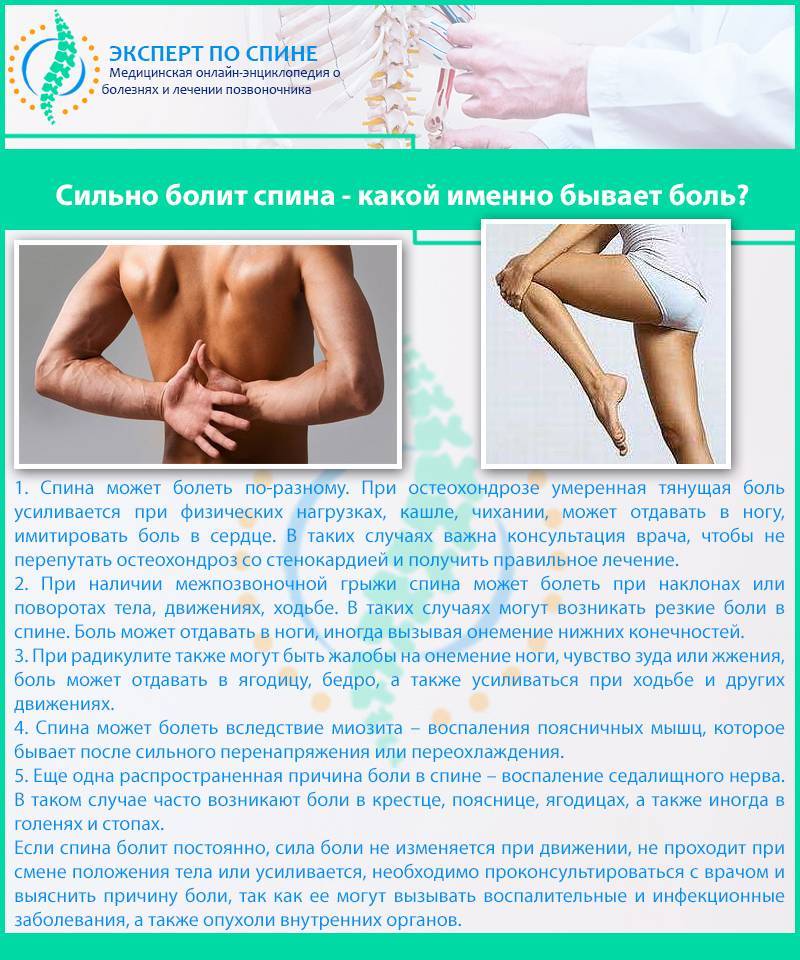
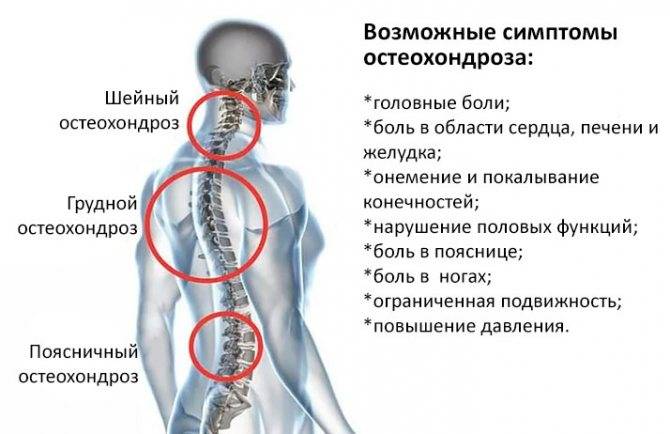
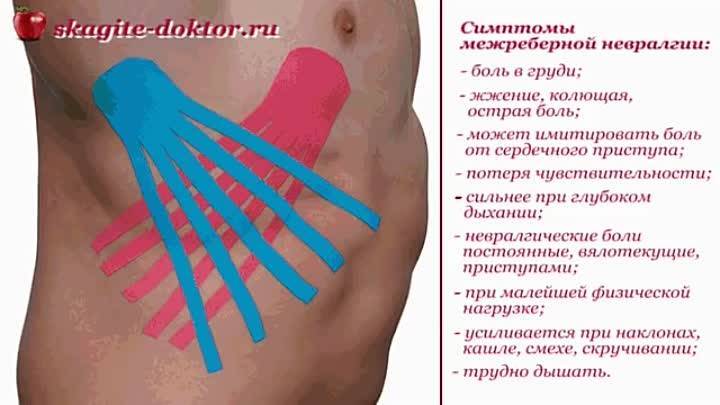
Лечебная тактика
Важный вопрос, что делать если ломит кости? Первым делом незамедлительно обратитесь к лечащему врачу за консультацией или одному из следующих специалистов: ревматолог. травматолог ортопед, хирург, онколог. Практически все заболевания симптомом которых является ломота в костях относятся к профилю заболеваний входящих в компетенцию данных специалистов. Своевременное обращение за консультацией и квалифицированной помощью поможет Вам избежать развития серьёзных осложнений и других последствий основного заболевания спровоцировавшего болевой синдром в костях. В зависимости от причин и локализации болевого синдрома лечение будет сильно различаться.
- Ломит кости рук – скорее всего причина данного недуга артроз – лечение данного заболевания входит в компетенцию специалиста травматолога. Лечение заключается в назначении системных глюкокортикостероидов и других противовоспалительных препаратов, а также проведение консервативных мероприятий по улучшению трофики костной и фиброзной тканей путём витаминотерапии, применения хондропротекторов и курсовых физиопроцедур.
- Ломит кости ног – одна из самых частых причин ревматизм или тот же артроз. При артрозе лечение будет аналогично вышеописанному, а при ревматизме лечением будет заниматься специалист ревматолог.
- Боли в рёбрах или черепе, а также боли с высокой интенсивностью – частый симптом онкологических заболеваний протекающих с поражением костной ткани. В данном случае необходимо исключить или подтвердить наличие онкологического процесса. Лечением новообразований занимаются специалисты – онкологи совместно с травматологами.
Какие плюсы имеют сеансы физиотерапии
Одним из основных достоинств физиотерапевтических процедур является их универсальность, так как один и тот же фактор может применяться для лечения или профилактики разных патологий.
Также физиотерапия отличается своей физиологичностью, так как многие физические факторы являются частью внешней среды, под влиянием которой находится наш организм. Они являются привычными раздражителями, к которым постепенно вырабатывается безусловный рефлекс.
При правильном проведении, физиотерапия является безболезненной и не вызывает неприятных ощущений, чаще всего, она сопровождается наоборот, приятными ощущениями, снятием усталости, повышением работоспособности.
Физиотерапия разнообразна по своим методическим приемам – она может применяться как в форме местных процедур, так и в форме общих, в непрерывном или импульсном режиме, в виде наружных и внутренних воздействий. Эта особенность помогает облегчить индивидуализацию лечения.
Причины мигрени
Точная причина мигрени не известна, однако считается, что приступы возникают под влиянием изменений мозговой активности, которые связаны с нервными сигналами, выделением особых химических веществ и расширением кровеносных сосудов оболочки мозга. Вероятно, существует генетическая предрасположенность к заболеванию, а также известных триггеры — факторы, провоцирующие мигрень.
Существует множество вероятных триггеров мигрени, в том числе гормональные, эмоциональные, физические, связанные с питанием, окружающей средой и медицинскими факторами.
Гормональные триггеры мигрени. Некоторые женщины испытывают приступы мигрени примерно в одно время с месячными. Это так называемая менструальная мигрень, приступы которой случаются в период от 2 дней до начала месячных до 3 дней после их окончания. Иногда менструальная мигрень случается и в другое время. Возможно, это происходит в результате изменения уровней гормонов, например, эстрогена.
С наступлением менопаузы, напротив, в ряде случаев отмечается облегчение мигрени, приступы случаются реже. Хотя бывают и исключения с ухудшением течения мигрени после наступления климакса.
Эмоциональные триггеры мигрени:
- стресс,
- тревога,
- напряжение,
- испуг,
- депрессия,
- возбуждение.
Физиологические триггеры мигрени:
- усталость,
- плохой сон,
- посменная работа,
- неправильная осанка,
- напряжение в шее или плечах,
- нарушение суточного ритма,
- низкий уровень сахара в крови (гипогликемия),
- непривычно высокая физическая нагрузка.
Триггеры мигрени, связанные с питанием:
- нерегулярное питание, пропуск приема пищи, поздний прием пищи,
- обезвоживание,
- алкоголь,
- пищевая добавка тирамин,
- кофеиносодержащие продукты, такие как чай и кофе,
- определенные продукты, например, шоколад, цитрусовые фрукты и сыр.
Триггеры мигрени, связанные с окружающей средой:
- яркий свет,
- мерцающий экран, например, телевизор или монитор компьютера,
- курение (или задымленное помещение),
- громкие звуки,
- смена климата, например, изменение уровня влажности или очень низкая температура,
- сильные запахи,
- душная атмосфера.
Лекарственные препараты, вызывающие мигрень:
Как лечить воспаление седалищного нерва
Лечебные мероприятия направлены на:
- избавление пациента от боли;
- улучшение чувствительности конечностей;
- восстановление функциональности ног.
Чтобы этого достичь, прибегают к методам традиционной и альтернативной медицины. Лечение начинают с купирования болевого синдрома. Затем вступают физиотерапия, лечебная гимнастика, мануальная терапия. Параллельно может использоваться богатый опыт народной медицины.
Медикаменты, назначаемые при лечении ишиаса, включают следующие группы препаратов:
- нестероидные;
- кортикостероидные;
- витаминные комплексы;
- биогенные стимуляторы;
- миорелаксанты;
- противоотечные;
- ангиопротекторы.
Широко применяются наружные средства – разогревающие кремы и мази, в составе которых есть змеиный или пчелиный яд, жгучий перец, камфора, скипидар. Массаж при воспалении седалищного нерва помогает улучшить кровообращение и вернуть тонус мышцам.
Огромная роль в восстановлении функций ног принадлежит физиотерапевтическим процедурам, например, магнито- и лазеротерапии, электрофорезу, лечению динамическими токами. Различные виды физических упражнений, подобранных для конкретного пациента, уменьшают спазмированность мышц, укрепляют организм.
Чтобы излечиться дома, придется запастись терпением, поскольку ишиас лучше поддается усилиям профессионалов. Известны случаи, когда болезнь запускалась именно из-за недостаточно активных лечебных мероприятий. Чем сложнее случай – тем более действенные препараты приходится назначать. Так, если нестероидные не помогают, хотя человек принимает их долго, назначают стероидные препараты, которые имеют значительные побочные эффекты.
Во многих клиниках, дополнительно к основному лечению, пациенты проходят курсы:
- иглоукалывания;
- озонотерапии;
- фитотерапию;
- баночного и вакуумного массажа;
- камнетерапию;
- лечение пиявками;
- прижиганий.
Разработано множество рецептов компрессов, примочек, настоек. Но без консультации с лечащим врачом их лучше на себе не пробовать. Доктору известно, где и как они способны помочь или навредить. Поэтому посоветоваться необходимо.
Курортное и водолечение – отменный способ улучшить общее состояние здоровья и отрегулировать различные патологии, в том числе и воспаление седалищного нерва, признаки и лечение которого из-за разнообразия и сложности нуждаются в длительном и тщательном внимании.
Если терапевтические методы не дают результата – приходится производить декомпрессию нерва. Это делают хирургическим путем.
Мало знать, как лечить ишиас, то есть воспаление седалищного нерва. Быть в курсе того, как уберечься от такого серьезного, портящего жизнь и отбирающего здоровье недуга – необходимость.
Среди профилактических мер врачи советуют следующие:
- не перемерзать;
- укреплять иммунитет;
- правильно поднимать тяжести;
- выработать осанку;
- спать на твердых матрасах;
- беречься от резких движений.
Здоровый организм значительно повышает вероятность того, что позвоночник будет работать правильно, а нервные корешки избегнут воспалений и не ущемятся.
Мы специализируемся на лечении опорно-двигательного аппарата, даже при тяжелых стадиях заболеваний. Уже 10 лет помогаем тысячам пациентов избежать операции!
Наши врачи
Это сильнейшая команда экспертов, которая преподаёт на кафедре РУДН. Мы являемся клинической базой ведущих ВУЗов, где выпускаются лучшие врачи Москвы, уникальные специалисты России и зарубежья.
Стандарты
Экспертами и преподавателями нашей сети совместно с ведущими израильскими специалистами разработаны уникальные протоколы лечения на основе утвержденных медицинских стандартов Министерства Здравоохранения РФ.
Признак опасных осложнений
Боль в голове у пациентов с ковидом в ряде случаев указывает на развитие жизнеугрожающих осложнений. Следует внимательно следить за своим самочувствием и при необходимости пройти диагностику.
Осложнения COVID-19, проявляющиеся цефалгией:
Ишемический инсульт. Тромбоз сосудов обусловлен повреждением эндотелиальных клеток и воздействием вируса на клетки крови. Сформированный тромб попадает в церебральные сосуды и вызывает закупорку, препятствующую кровоснабжению головного мозга. Осложнение проявляется асимметрией лица, неразборчивой речью, односторонним нарушением движений и другими симптомами.
Энцефалопатия — поражение клеток головного мозга. Согласно статистике, подобное осложнение диагностируется примерно у 30% больных с тяжелым течением коронавирусной инфекции. Сильные головные боли сопровождаются тошнотой, головокружением, рвотой и нарушением сознания. Энцефалопатия может привести к отеку головного мозга.
Гипоксия. Тяжелое повреждение легких на фоне коронавируса приводит к снижению концентрации кислорода в крови. Кислородная недостаточность негативно влияет на состояние нейронов и быстро приводит к необратимому поражению центральной нервной системы. Цефалгия — возможный ранний признак снижения сатурации
Следует обратить внимание на слабость, нарушение сознания, одышку и бледность кожных покровов.
Жизнеугрожающие последствия COVID-19 зачастую развиваются стремительно. При обнаружении тревожных признаков необходимо вызвать бригаду скорой помощи. Своевременные лечебные мероприятия снижают вероятность летального исхода.
Упражнения для лица против морщин
Чтобы улучшить кровообращение и подготовить лицо к упражнениям, желательно выполнить небольшой разминочный комплекс.
1. Наклоняем голову вправо-влево, вверх-вниз.
2. Быстро и энергично разотрите уши с обеих сторон. Это поможет лицу «проснуться».
3. Пройдитесь по коже головы массажной расчёской. Она будет способствовать крово- и лимфотоку.
После небольшой разминки можно переходить к основным упражнениям.
Для четкого овала
1. Вытяните подбородок немного вперед и приоткройте рот. Выполняйте движения головой справа-налево по траектории цифры «8». Ваша задача – почувствовать весь нижний мышечный шов.
2. Зафиксируйте рот в положении, как будто произносите букву «О». Далее начинайте напрягать скуловые мышцы, сокращая и расслабляя их
При этом очень важно, чтобы зона вокруг носа оставалась разглаженной.
От морщин на шее
Расслабьте все мышцы лица, плечи опустите вниз, а ключицы тяните в разные стороны. Приоткройте рот и совершайте движения головой вверх. Старайтесь как можно выше тянуться за подбородком к потолку. Фиксируемся в таком положении на 5 секунд и медленно возвращаемся вниз.
Против морщин-марионеток
Откройте рот. Слегка заверните нижнюю губу за зубы, не напрягая уголки рта. Нижней губой выполняйте черпательные движения вперёд и вверх, слегка напрягая верхнюю часть подбородка. Во время выполнения упражнения вы должны ощущать напряжение под челюстью.
От кисетных морщин
Упражнение называется «Лошадка» . Делаем глубокий вдох, набираем воздух в щеки, а потом из расслабленных губ выдуваем весь воздух.
От носогубных складок
1. Указательными пальцами фиксируем носогубные складки с обеих сторон (от ноздрей до уголков рта). В этом положении совершаем движения вверх-вниз только верхней губой
Важно держать в расслабленном состоянии уголки рта, нижнюю губу, а верхнюю не втягивать внутрь. Если правильно выполнять упражнение, то вы почувствуете прилив тепла.
2. Прикоснитесь и плотно прижмите указательный палец одной руки к губам. Старайтесь как можно сильнее оттолкнуть его губами. При вытягивании губы должны сильно напрягаться.
3. От центра губ к уголкам совершаем пощипывающие движения. Указательными пальцами сжимаем верхнюю губу, а большими – нижнюю.
4. Поднесите указательные пальцы к началу носогубной складки и массируйте круговыми движениями сначала в одну сторону, потом в другую.
Для носа
Указательный палец ставим под кончик носа и начинаем напрягать мышцы крыльев носа. Кончик носа тянем вниз, а палец оказывает ему сопротивление
Часто эта зона застаивается, и на ней появляются отеки, а хрящевым тканям очень важно получать питание от лимфы.
Для лба
Скрещиваем пальцы между собой и ставим ладони на всю поверхность лба, начиная от бровей. Плотно фиксируем ладони ко лбу, а брови в этот момент поднимаем наверх, оказывая сопротивление.
Вокруг глаз
1. Поставить указательные и средние пальцы в уголки глаз. В таком положении интенсивно закрывайте и открывайте глаза.
2. Из указательных и больших пальцев рук образуйте полукруги, фигура должна напоминать очки. Указательные пальцы расположите на области чуть ниже бровей, а большие – на скулах. Слегка надавите и в течение 30 секунд быстро-быстро моргайте.
Упражнения требуют максимальной отдачи и регулярности. Тогда красивые черты лица будут как можно дольше радовать вас и окружающих.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для Вашего здоровья!
Классические причины мышечной боли
Существует множество причин мышечной боли, боли в мышцах могут быть вызваны абсолютно разными факторами. Самый известный — физическое перенапряжение. Но не только. Мышечная боль может предупреждать о серьезных проблемах.
Физическая активность. Мышцы обычно болят у тех, кто только начал заниматься спортом. Чтобы заработать болевые ощущения, достаточно сделать пробежку или поиграть в большой теннис. Тогда на следующий день будут ныть ноги. Снять такую боль несложно: нужен массаж слегка напряженной мышцы, покой, а при сильной боли можно принимать анальгетики и противовоспалительные средства. Чем хуже состояние, тем дольше придется возвращаться к норме.
Травмы. Этот тип боли может быть вызван локальными синяками или травмами.
Неправильная осанка
Может вызвать различные боли, поэтому всегда важно следить за положением тела.
Следствие вирусной или бактериальной инфекции. Второй довольно частый и безопасный тип мышечной боли — связанный с общей инфекцией, например, гриппом
Грипп – это вирусная инфекция, поражаемая дыхательную систему. Основные симптомы гриппа — лихорадка, кашель, насморк и боль в горле. Также возможна боль в теле или мышцах – обычно боль в мышцах спины, рук или ног. При гриппе боль временная. Чтобы мышцы перестали болеть, достаточно следовать рекомендациям врача: лежать в постели и принимать назначенные лекарства.
Побочный эффект лекарств. Некоторые больные страдают из-за болей в мышцах после общей анестезии – это результат побочного действия миорелаксантов. Также мышечная боль может быть побочным эффектом химиотерапии и терапии статинами, снижающей уровень холестерина. Боли в мышцах могут вызывать ингибиторы АПФ (снижают давление) и кокаин.
Недостаток витаминов и минералов. Мышечная боль может возникать из-за неправильного питания: если организм нуждается в определенных витаминах и минералах, общее самочувствие ухудшается и могут возникать различные виды болей. Например, дефицит витамина D препятствует усвоению достаточного количества кальция. В этом случае организм «вытягивает» кальций из костей. Истончение костей может в конечном итоге привести к остеопорозу. Недостаток калия приводит к гипокалиемии.
Стресс. Синдром хронической усталости, то есть неопределенные мышечные боли, сопровождающиеся недомоганием и чувством полного истощения и уныния. В этом случае боли проходят вместе с устранением причин, например, смена работы, примирение с родными и т.д. Исследования показали, что во время стресса выделяется гормон, повышающий мышечную чувствительность и напряжение. Мышечная боль, вызванная стрессом, может повлиять на любую группу мышц. Боль также может переходить от одной группы мышц к другой.
Какая причина боли в области лопатки?
Причиной боли в области лопатки может мышечное перенапряжение, неправильная поза, физиологический стресс, перегрузка плеча, травмы, сдавление нерва или заболевания легких.
Боль может появляться в правой, левой лопатке или между лопатками.
Так, боль в области правой лопатки может появиться при камнях желчного пузыря, при опухоли печени, при других заболеваниях органов брюшной полости, аппендиците, при сальпингите справа (воспалении правой маточной трубы) и др. Боль под правой лопаткой может быть вызвана проблемами с печенью или правой почкой (полезно уточнить уровень этой подлопаточной боли). Чаще болит под правой лопаткой у правшей потому, что эта сторона грудной клетки и позвоночника больше нагружается.
Боль в области левой лопатки могут быть отраженными, т.е при патологии, например, толстого кишечника, патологии селезенки. Причиной боли под левой лопаткой также может быть межреберная невралгия или отраженная боль при болезни сердца (пройти в Центре атеросклеротический тест или атеросклеротический тест вместе с ЭКГ и расшифровкой кардиолога — пакет со скидкой). Усиление боль под левой лопаткой при вдохе даст понять человеку, что это скорее не сердце, а опорно-двигательный аппарат.
Боль в межлопаточной области может быть следствием гастрита, язвы или рака желудка, поврежденных грудных позвонков при остеопорозе, переломах позвонков, при опухолях позвоночника или пищевода, лимфомы Ходжкина, заболеваний аорты, бактериальной пневмонии, желудочном рефлюксе, рефлюкс-эзофагите, плеврите, пневмотораксе, опухоли легкого, эмболии легочной артерии, болезни сердца и коронарных сосудов (ишемическая болезнь сердца, инфаркт, перикардит), опухоли средостенья (например, пищевода), расслоении аорты, заболеваниях желудка и др.
Боль в области лопатки достаточно часто возникает в следствие:
- Заболевания мышц в области лопаток
- Мышечно-сухожильные боли области плечевого сустава
- Патология костной ткани лопатки и позвоночника
- Неврологическая (корешковая) боль
- Патология органов грудной полости (отраженные боли): сердце, легкие, аорта
- Патология органов брюшной полости (отраженные боли): кишечник, желчный пузырь, яичники и др.
- Плечевой сустав
Как физиотерапия поможет снять боль
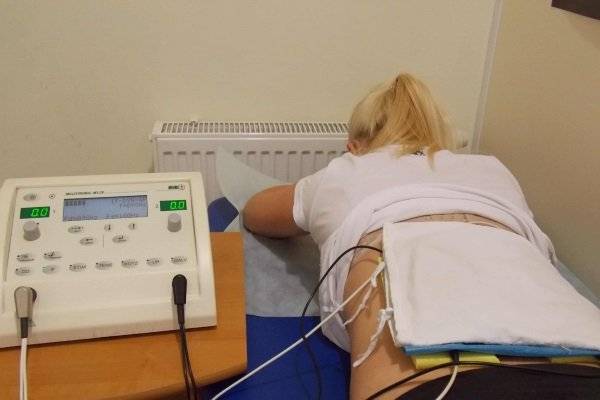
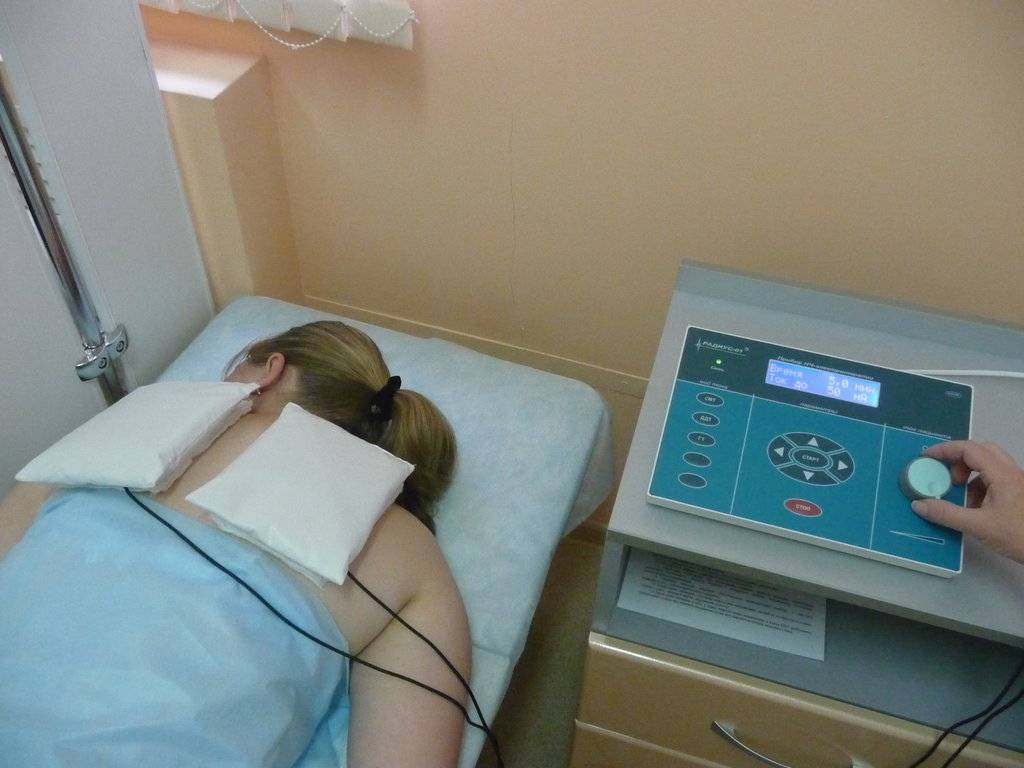
Современный арсенал методов физиотерапевтического лечения можно назвать очень обширным. На выбор специалист может предложить несколько способов, которые помогут эффективно устранить боль. Наиболее популярными из них являются:
- СМТ. Синусоидальные модулированные токи (СМТ) имеют небольшую частоту, за счет чего характеризуются минимальным сопротивлением со стороны мягких тканей и большой глубиной проникновения. При воздействии на ткани синусоидальные модулированные токи стимулируют образование биологически активных веществ, которые подавляют боль. Большинство аппаратов для СМТ-терапии работают в нескольких режимах, что позволяет изменять эффект от процедуры. Например, в режиме СМТ-1 достигается незначительный обезболивающий эффект и отмечается хорошая электрофоретическая способность. В режиме СМТ-3 достигается длительный и выраженный обезболивающий эффект, который дополняется противоотечным и противовоспалительным действием.
- МЛТ. При магнитолазерной терапии на источник боли воздействует сразу два вида излучения – магнитное поле и лазерные лучи. Они усиливают действие друг друга и обеспечивают выраженный лечебный эффект. Обезболивающее действие магнитолазерной терапии достигается за счет активации специфичных ферментов, улучшения кровообращения в тканях, изменения осмотического давления в капиллярах и изменения электропроводности тканей. При комбинации МЛТ и медикаментозного лечения боли эффективность препаратов значительно усиливается, что позволяет снизить их дозировку и побочные эффекты. Подробнее о МЛТ читайте здесь.
- УВТ. Ударно-волновая терапия воздействует на очаг боли посредством низкочастотных акустических волн, которые при столкновении с тканями выделяют энергию. Эта энергия запускает специфические процессы, которые способствуют улучшению микроциркуляции, устраняют отеки, снижают воспаление и помогают уменьшить интенсивность боли. Метод успешно применяется в спортивной медицине и неврологии, так как специалистам именно этих направлений чаще всего приходится сталкиваться с жалобами на боль в шее, пояснице или спине. Подробнее об УВТ читайте здесь.
Физиотерапевтические методы лечения боли подразумевают курс из нескольких процедур. Определенные изменения можно заметить уже после первого сеанса, но для того, чтобы устранить боль полностью и сохранить результат на длительное время, необходимо пройти весь курс целиком.
Почему болит спина?
В условиях малоподвижного образа жизни или наоборот длительного воздействия высоких физических нагрузок, при нарушениях осанки, походки, при избыточной массе тела ухудшается кровоснабжение межпозвонкового диска, ядро диска обезвоживается, его структура из гелеобразной превращается в волокнистую, ухудшается способность пружинить и гасить удары. По мере того, как волокна фиброзного кольца слабеют, пульпозное ядро начинает выпячиваться, например, в сторону межпозвоночного канала (протрузия диска). Фиброзное кольцо утрачивает свою прочность, возникает нестабильность позвоночника, что может приводить к формированию межпозвонковой грыжи. Параллельно с формированием межпозвоночной грыжи при остеохондрозе наблюдается повреждение межпозвоночных суставов, разрушительные изменения самого позвонка (хряща) и связок и затем ,как следствие, появление остеофитов – костных наростов. Появление остеофитов в народе иногда называют образованием шипов или отложением солей.
Остеофиты могут постоянно раздражать связки позвоночника, что постепенно приводит также к их окостенению и к ограничению движений в пораженном отделе позвоночника, а также могут травмировать близлежащие мягкие ткани, повреждать волокна фиброзного кольца, ускоряя образование грыжи.
Магнитотерапия: споры и критика
К магнитотерапии у разных экспертов неоднозначное отношение. Некоторые исследования, например, опубликованное в British Medical Journal в 2006 году, прямо ставят под сомнение эффективность магнитотерапии при лечении любого заболевания.
Однако есть также данные, подтверждающие идею о том, что магнитотерапия может способствовать заживлению костей после перелома. В некоторых статьях, таких как опубликованная в La Revista Mexicana de Medicina Física y Rehabilitationación (Мексиканский журнал физической медицины и реабилитации, 2002 г.), исследователи продемонстрировали, как влияние магнитных полей может стимулировать рост костей и ускорять их восстановление.
Отсутствие крупных исследований не обязательно означает, что лечение магнитным полем не работает. Но как и любой вид терапии, использование магнитов должно проводиться строго по рекомендации и под наблюдением врача.
Методы лечения межреберной невралгии
Лечение межреберной невралгии носит комплексный характер. Врач решает одновременно несколько задач.
Необходимо снизить остроту боли, а желательно – полностью устранить болевой синдром. Для этой цели назначается противовоспалительная терапия.
Важно устранить причину, вызвавшую поражение нерва. Если заболевание имеет вирусную природу, проводится противовирусная терапия
При мышечно-тоническом синдроме назначаются миорелаксанты. При защемлении нерва в месте выхода из позвоночного канала может быть назначена мануальная терапия. При опухолевых процессах необходимо хирургическое лечение.
Также проводится лечение, направленное на укрепление нервной ткани.
Лечение в период острой боли
В период острой боли хотя бы несколько дней следует соблюдать постельный режим. Постель должна быть ровной и твердой. Хорошо помогает «сухое тепло». Например, грудь можно обмотать шерстяным платком. Применяются теплые компрессы, перцовый пластырь, горчичники (необходимо избегать постановки горчичников непосредственно на позвоночный столб). Рекомендуется массаж с противовоспалительными и согревающими мазями. По назначению врача применяются седативные препараты и нестероидные анальгетики.
В этот период необходимо избегать физических нагрузок, стрессов. Нельзя принимать алкоголь.
Последующее лечение
Дальнейшее лечение включает в себя:
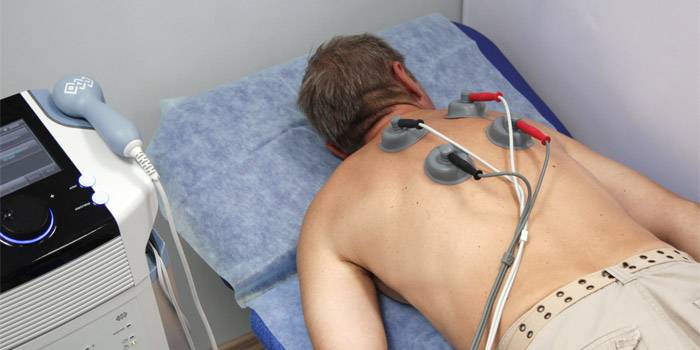
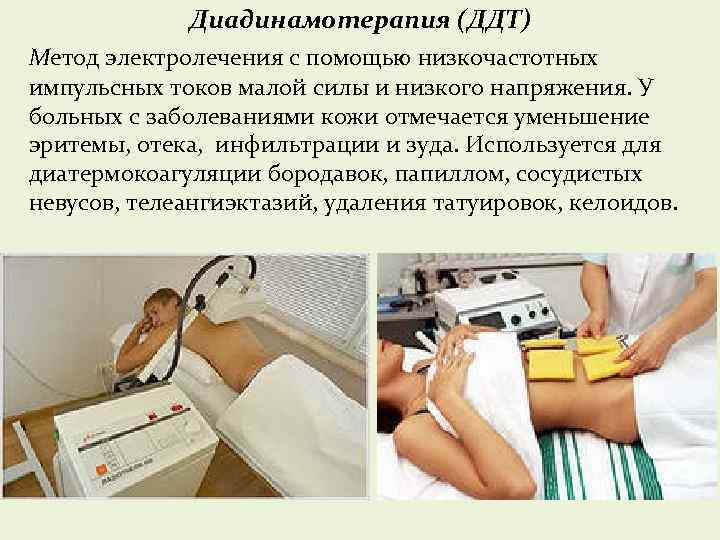
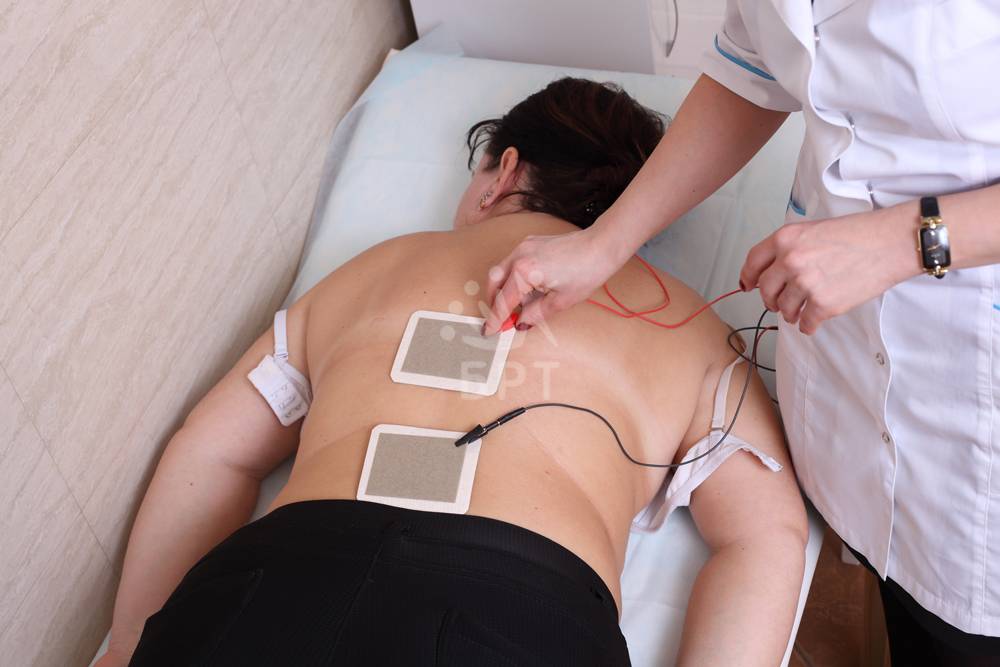
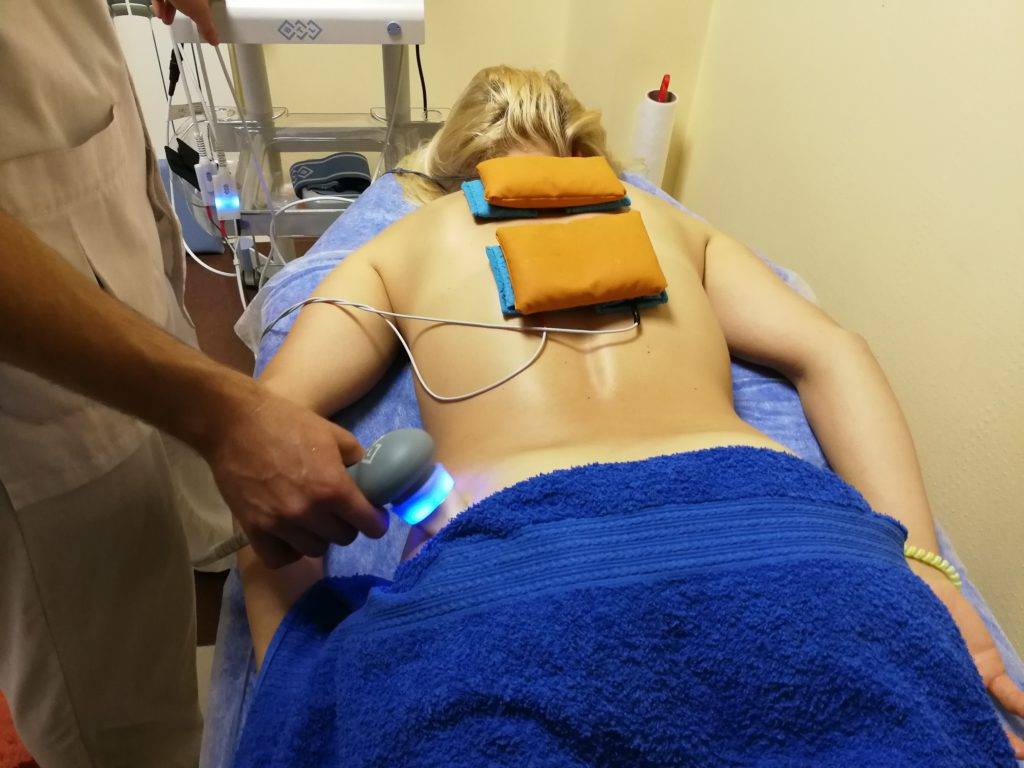
физиотерапию (используются такие методы, как УФ-терапия, УВЧ, электрофорез, дарсонвализация, магнитотерапия);
массаж;
рефлексотерапию;
- лечебную физкультуру.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
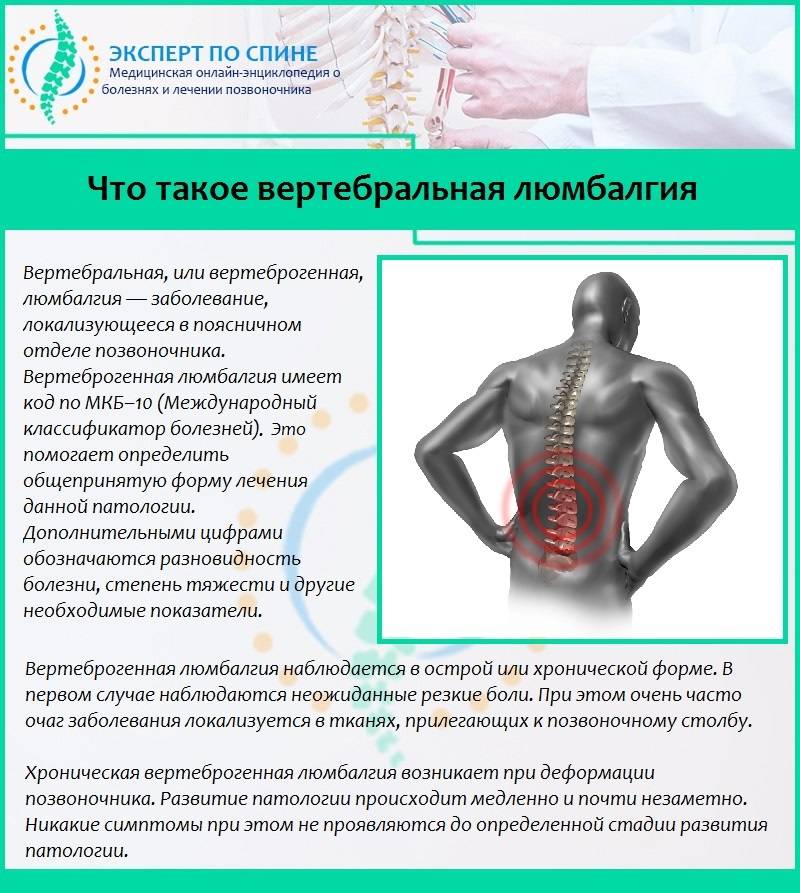
Причины появления нарушения
Если у человека резко начинает кружиться голова, то ему нужно как можно скорее изменить своё положение на горизонтальное. Чаще всего после этого неприятная симптоматика быстро исчезает, страх уходит, а сознание становится ясным.
Сильное головокружение в лежачем положении может указывать на особо опасные нарушения в организме пациента. Факторами развития такого состояния могут быть:
- Артериальная гипертензия. Болезнь сопровождается повышением уровня давления, особенно в утреннее время, когда у человека происходит всплеск гормональной активности. Показатели, превышающие 170/100 миллиметров ртутного столба, вызывают ишемию мозговых центров и сердца.
- Остеохондроз позвоночника. При этом заболевании ухудшается питание межпозвоночных дисков, что в результате приводит к изменению показателя их упругости.
- Заболевание Мьера происходит из-за ишемии структуры внутреннего отдела уха, вестибулярного, а также слухового нерва. При этом больной жалуется на рвотные позывы, головокружение и нарушение координации в пространстве.
- Внутренние отиты (лабиринтит), травмы уха. В этом случае происходит нарушение проведения импульсов в вестибулярные центры. Даже в тот момент, когда больной находится в горизонтальном положении, есть ощущение боли в ушах, тошноты и кружения перед глазами.
- Опухоли мозга, относящиеся к злокачественным и доброкачественным, провоцируют сдавливание тканей. Больного беспокоят сильные боли в голове, рвотные позывы, снижение остроты зрения. Головокружение, как правило, тревожит ночью. Кружится голова лёжа на спине, появляется чувство изменения положения тела.
- Употребление успокоительных и снотворных препаратов нередко отрицательно воздействует на процесс работы мозга. Особенно сильно это проявляется у женщин, для которых характерен всплеск уровня гормонов. После пробуждения у человека возникает чувство подкатывающейся тошноты, начинается головокружение и нарушается фокусировка взгляда на определённом объекте.
- При сахарном диабете первой степени у больного сильно отекают сосуды, поставляющие кровь к мозгу. Резкое повышение содержания глюкозы в крови может провоцировать вялость, нервозность, а в некоторых случаях и головокружение.
- Если недавно была получена черепно-мозговая травма, то больной может жаловаться на боли в голове, снижение зрения и временные судороги. Если повреждение повлияло на вестибулярный аппарат либо привело к повышению внутричерепного давления, у человека могут возникнуть тошнота, головокружение и рвота, после которой состояние не улучшается.
Врачи рекомендуют при появлении чувства головокружения с утра не подниматься резко с кровати. При приступе нужно успокоиться. Для этого следует закрыть глаза и начать глубоко дышать, большими пальцами надавливая на глазные яблоки в течение 10-15 секунд.
Голова может начать кружиться и на фоне других заболеваний, поэтому очень важно заранее обратиться к лечащему врачу для диагностики и выяснения причины недомогания. Лишь с помощью проведения специальных исследований и сдачи анализов можно точно определить, что именно провоцирует головокружение в горизонтальном положении
Для постановки диагноза больному врачи применяют различные анализы крови, доплерографию сосудов, МРТ, рентген и некоторые другие исследования.
Чтобы поставить правильный диагноз, специалист должен точно выяснить, как именно протекает приступ, меняется ли при этом состояние человека, есть ли дополнительная симптоматика (слабость, болезненные чувства, снижение слуха, шум в ушах и другие проблемы).
Именно поэтому очень важно проследить, какие чувства испытывает больной при головокружении. Это поможет правильно и быстро определить причину болезни и назначить адекватное лечение
Противопоказания к физиотерапии
Использование физиотерапевтических процедур имеет ограничения, к которым относят следующие факторы:
- заболевания онкологической природы;
- системные болезни крови;
- резко выраженный атеросклероз сосудов головного мозга;
- нарушения сердечного ритма;
- тяжелое состояние больного;
- эпилепсия с судорожными припадками;
- наличие кардиостимулятора;
- высокая температура, лихорадочное состояние;
- дыхательная недостаточность;
- печеночная недостаточность;
- почечная недостаточность;
- состояния алкогольного и наркотического опьянения;
- 2-й и 3-й триместр беременности;
- недавно перенесенный инсульт или инфаркт;
- период лактации;
- острые психические заболевания;
- туберкулез;
- наличие гнойных очагов;
- болезни кожных покровов в стадии обострения;
- инфекционные заболевания в острой стадии;
- резкое истощение больного.
Физиотерапия богата на методы лечения и профилактики различных патологий и болезни спины, и суставов не являются исключением. При правильном и должном подходе любой из вышеперечисленных методов поможет вам избавиться от болевых ощущений, которые появляются из-за наличия проблем с вашим здоровьем.
ЗАПИСАТЬСЯ НА ПРИЁМ В НОВОСИБИРСКЕ:
Врач физиотерапевт, остеопат, реабилитолог Карасенко В.П. Городская Клиническая больница №25 города Новосибирска.
2.Проблемы с кожей, выпадение волос, проблемы с пищеварительной системой
Лучевая терапия и проблемы с кожей
Еще один побочный эффект лучевой терапии проявляется в том, что кожа выглядит как после долгого пребывания на солнце. Она может быть красной и загорелой. Иногда появляются отеки и волдыри, сухость, шелушение и зуд. Кожа может «слезать», как будто вы обгорели на солнце.
Поэтому для облегчения состояния кожи после лучевой терапии нужно придерживаться нескольких рекомендаций:
- Не носите тесную одежду в области, на которую воздействует излучение;
- Не трите кожу, используйте мягкое мыло и теплую воду для умывания;
- Не прикладывайте ничего холодного или горячего на пострадавшие участки без рекомендации врача;
- Проконсультируйтесь с врачом, прежде чем использовать любые мази, масла, крема или лосьоны;
- Избегайте солнца. Носите закрытую одежду и спросите у врача о том, какие солнцезащитные средства лучше использовать;
- Если лучевая терапия используется для лечения рака молочных желез, не носите бюстгальтер. Или выбирайте хлопчатобумажные модели без косточек;
- Не бинтуйте пораженные участки, если этого не рекомендовал врач.
Раздражение кожи уменьшается через несколько недель после окончания лучевой терапии. Но даже после выздоровления кожа может приобрести более темный оттенок. И в любом случае после лучевой терапии нужно защищать кожу от солнца в течение года после курса лечения.
Выпадение волос при лучевой терапии
Выпадение волос после лучевой терапии бывает у тех пациентов, которые получают излучение в области головы. Если волосы выпадают, это обычно происходит внезапно и в большом количестве Волосы могут выпадать целыми прядями. В большинстве случаев после завершения курса лучевой терапии волосы начинают расти снова. Но они могут быть тоньше или иметь другую структуру.
Один из способов минимизировать потерю волос после лучевой терапии – это укоротить их до начала лечения, чтобы вес волос стал меньше. Если волосы выпадают, обязательно нужно носить головной убор, чтобы защитить голову от солнечных лучей.
Проблемы с пищеварительной системой
Лучевая терапия в зоне головы, шеи или органов пищеварительной системы может стать причиной потери аппетита
Но даже в этом случае важно правильно питаться, чтобы сохранить силы и здоровье
Вот несколько рекомендаций:
- Ешьте маленькими порциями по пять-шесть раз в день. Это лучше, чем большая тарелка еды три раза в день.
- Попробуйте какие-то новые продукты или наоборот, привычные и любимые блюда. Возможно, они вызовут аппетит.
- Перекусы помогут поддержать силы, когда вы голодны и не имеете возможности полноценно поесть.